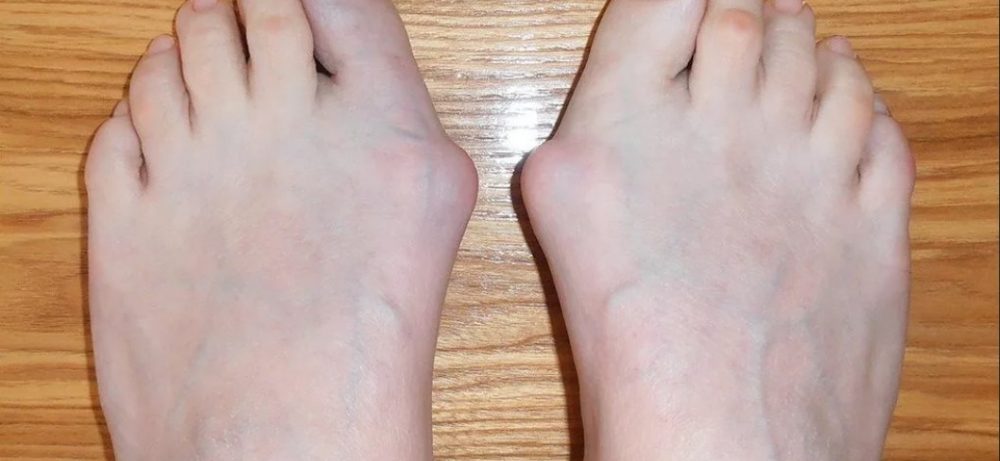
Этим летом мы не слишком много времени проводили на улице, и если надевали обувь, то, скорее всего, это были удобные мягкие сабо или вовсе сланцы. Но вот пришла осень, и некоторые из нас обнаружили, что на бедных ступнях «вылезли косточки». Любимые туфли не налезают, а в осенних ботинках с узким носом болят ноги. Что же с этим делать? Резать страшно — все-таки кость! Неужели без операции не обойтись?
Мы решили разобраться — что из себя представляет «косточка на ступне»? Почему она появляется и может ли вернуться после удаления? Когда достаточно ортопедических методов, и что происходит во время операции? И сколько занимает восстановление, если хирургии не избежать?
Что такое вальгусная деформация?
Если очень вольно перевести термин с латыни, то получится что-то вроде «искривляющей деформации». Само название описывает процесс, который происходит с большим пальцем ноги: кости ступни как будто «расползаются» в разные стороны. При этом первый палец начинает «смотреть» на остальные, из-за чего его «косточка» выпирает наружу сбоку стопы.
А вальгусная деформация и бурсит — это одно и то же?
Не совсем. Деформация — это процесс искривления пальцев. Бурсит — воспаление суставной сумки деформированных костей — может стать результатом. Эти термины в быту иногда используются как взаимозаменяемые, но с медицинской точки зрения некоторая разница все-таки есть.
Вальгусная деформация описывает то, как косточки и суставы выглядят. Бурсит (или другие возможные осложнения) описывают то, как они «себя чувствуют».
Почему возникает вальгусная деформация большого пальцы ноги?
Если ступня регулярно подвергается неправильным или чрезмерным нагрузкам, то ее «конструкция» начинает деформироваться. Иногда проблема в слабости связок, иногда — в плоскостопии, травмах, остеопорозе, неврологических нарушениях, врожденных деформациях, неудобной обуви и т.д.
Многие ортопеды полагают, что именно последняя является главный фактором, приводящим к деформации (поэтому женщины чаще страдают от выпирающей «косточки»). Высокий (или отсутствующий) каблук неправильно перераспределяет нагрузку на кости и суставы ступни. Слишком узкий носок заставляет пальцы «собираться в кучку» на целый день.
Важную роль в развитии вальгусной деформации и бурсита большого пальца играет генетика — риск появления выше, если ваши родственницы тоже с ними сталкивались.
Как это лечится?
Врачи предлагают физические упражнения для укрепления связочного аппарата, специальные стельки и обувь, физиотерапию, ортопедические шины и иные методы. Все они должны «переучить» ступню на правильное положение и натренировать мягкие ткани для его фиксации.
Прежде чем покупать стельки или заказывать силиконовые фиксаторы, обратитесь к ортопеду. Врач сможет оценить степень деформации и прописать способы коррекции, подходящие именно вашим ногам.
Если консервативные методы не помогают в течение полугода, рекомендуется хирургическая операция.
Вот, когда она показана:
Боль ограничивает ваши действия и мешает выполнять обычные повседневные дела.
Вы не можете пройти больше нескольких сотен метров без появления сильной боли
Большой палец ноги остается опухшим и болезненным даже после отдыха и приема лекарств.
Вы не можете согнуть или выпрямить большой палец ноги.
Что происходит во время операции по исправлению вальгусной деформации?
Коротко: хирург ставит «разъехавшиеся» косточки на место, правит положение мягких тканей и, если это необходимо, фиксирует результат специальными шпильками.
Чуть более подробно: методов хирургической коррекции деформации стопы более четырехсот, и врач выбирает наиболее оптимальный для каждого конкретного случая. Малоинвазивные операции применяются для коррекции небольших деформаций, реконструктивные более серьезны и требуют длительного восстановления. Иногда ортопеды меняют положения сухожилий, иногда удаляют костную мозоль, в некоторых случаях производится остеотомия с последующей фиксацией кости в правильном положении.
Может ли вальгусная деформация вернуться после операции?
Это возможно. Но обычно такое происходит из-за повторного воздействия факторов, приведших к ней изначально. Это может быть отказ от ортопедической обуви в пользу обуви на каблуке, невыполнение упражнений, несоблюдение сроков восстановления ноги после операции.
Бывает и так, что пациент выполняет все указания врача, но «косточка снова вырастает».
Обычно это указывает на системные причины, среди которых могут быть остеопороз, дисплазия соединительной ткани и т.д.
А как правильно восстанавливаться после операции?
Следовать советам оперирующего хирурга. Так как методики и инвазивность коррекции могут сильно различаться, только врач скажет точно, когда вам станут доступны те или иные действия. План восстановления после операции с установкой корректирующих шпилек может быть примерно таким:
Сразу после операции
После коррекции ногу могут зафиксировать гипсом или плотной повязкой для фиксации пальцев и защиты швов. Вам потребуется специальная обувь для ношения в первые несколько недель восстановления (мягкая и широкая, сконструированная для снижения давления на стопу) и костыль/трость для помощи в передвижении.
Первые 6 недель после операции
В течение первых двух недель для правильного восстановления важнее всего держать ногу приподнятой, рану и повязку сухими и ходить как можно меньше.
Ногу на возвышении (выше уровня паха) надо держать максимально часто, чтобы уменьшить боль и отек. Проследите, чтобы под коленом тоже была опора. Не опускайте ногу даже когда сидите, она может начать болеть и пульсировать.
Ходьба увеличивает отек, поэтому ее стоит свести к минимуму, а если это неизбежно — использовать костыль, надевать специальную обувь и переносить вес через пятку, а не носок. Костыль может быть необходим до шести недель, в зависимости от типа операции. После этого можно начать потихоньку увеличивать количество ходьбы и время прогулок.
Прикладывание холода. Использование пакетов со льдом помогает уменьшить отек и боль, но надо следить, чтобы он не давил на место разреза.
Перевязочные материалы. Бинты и повязки должны оставаться полностью сухими, пока не снимут швы, поэтому позаботьтесь о том, чтобы не намочить их во время душа. С этим могут помочь обычные полиэтиленовые пакеты и липкая лента. Швы обычно снимают через две недели, но повязки или гипс будут нужны еще несколько недель, чтобы удерживать пальцы ног на месте до полного восстановления.
Лекарства обычно назначают для обезболивания после операции. Могут быть также прописаны антибиотики.
Упражнения — очень важная часть восстановления. В зависимости от типа операции их можно начать выполнять сразу или через несколько недель. Упражнения призваны улучшить подвижность, гибкость и силу ступней, также они предотвращают послеоперационную ригидность.
Водить машину с автоматической коробкой передач можно будет через пару недель после операции, если вы можете нажимать педали здоровой ногой. В противном случае придется подождать один-два месяца, чтобы иметь возможность в случае необходимости полностью перенести вес на ногу и выполнить аварийную остановку.



